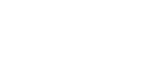引言
近年来,国家医保基金监管持续保持高压态势,特别是今年以来,医保基金监管相关文件密集印发。2023年4月21日,国家医保局、最高人民检察院、公安部、财政部、国家卫生健康委联合发布《关于开展医保领域打击欺诈骗保专项整治工作的通知》;2023年5月26日,国务院办公厅发布《关于加强医疗保障基金使用常态化监管的实施意见》;2023年7月15日,国家医保局、财政部、国家卫生健康委、国家中医药局发布《关于开展2023年医疗保障基金飞行检查工作的通知》。医药企业作为医保支付产品的提供方,应当予以重视。本文将结合我们在实践中协助客户处理相关案件的经验,回顾医保诈骗相关法律法规、执法趋势,并从多角度梳理医保合规相关高风险业务场景,供企业按图索骥,识别风险并加强合规管控。
一、医保诈骗法律责任简介
(一)刑事责任
医保诈骗可能涉及刑事责任。根据《全国人民代表大会常务委员会关于<中华人民共和国刑法>第二百六十六条的解释》,以欺诈、伪造证明材料或其他手段骗取医疗等社会保险金或其他社会保障待遇的,构成诈骗罪。此外,根据相关判例,在不同情形下也可能涉及其他罪名,其中,诈骗罪本身没有单位犯罪,涉及单位犯罪的罪名包括合同诈骗罪、非法经营罪、掩饰、隐瞒犯罪所得罪等。具体如下表所示:
(二)行政责任
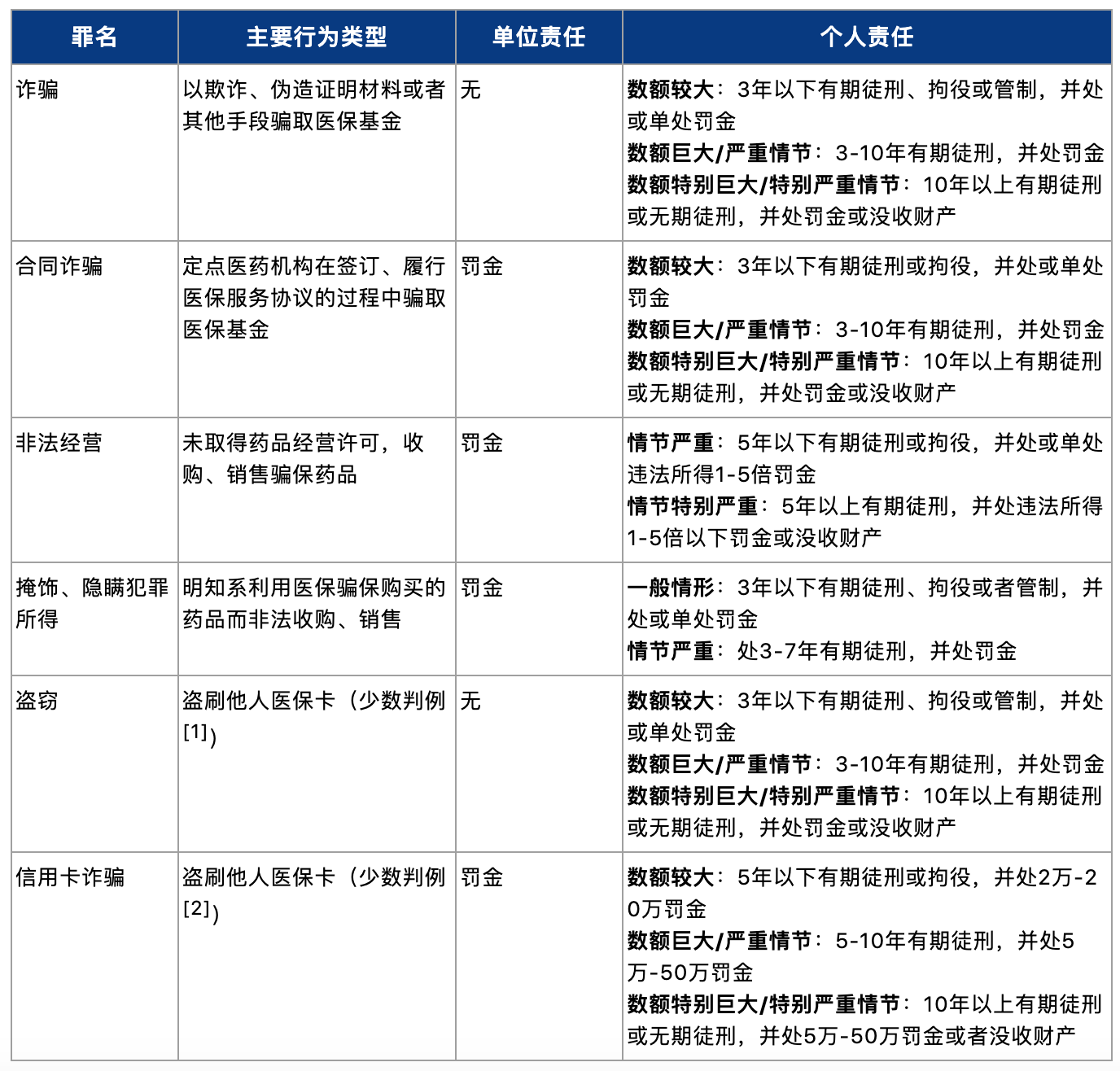
医保诈骗也涉及行政责任。在法律层面,相关行政责任主要规定于《社会保险法》和《基本医疗卫生健康促进法》中,所处罚的是骗取社会保险支出和骗取社会保险待遇的行为,其中骗取社会保险支出的主体包括社会保险经办机构和社会保险服务机构(医疗机构、药品经营单位),而骗取社会保险待遇的主体未加以限定。存在上述行为的法律后果包括责令退回所骗取基金,并处所骗取金额2-5倍罚款。对于社会保险服务机构、有执业资格的参与主体,同时可以解除服务协议、吊销职业资格。具体如下表所示:
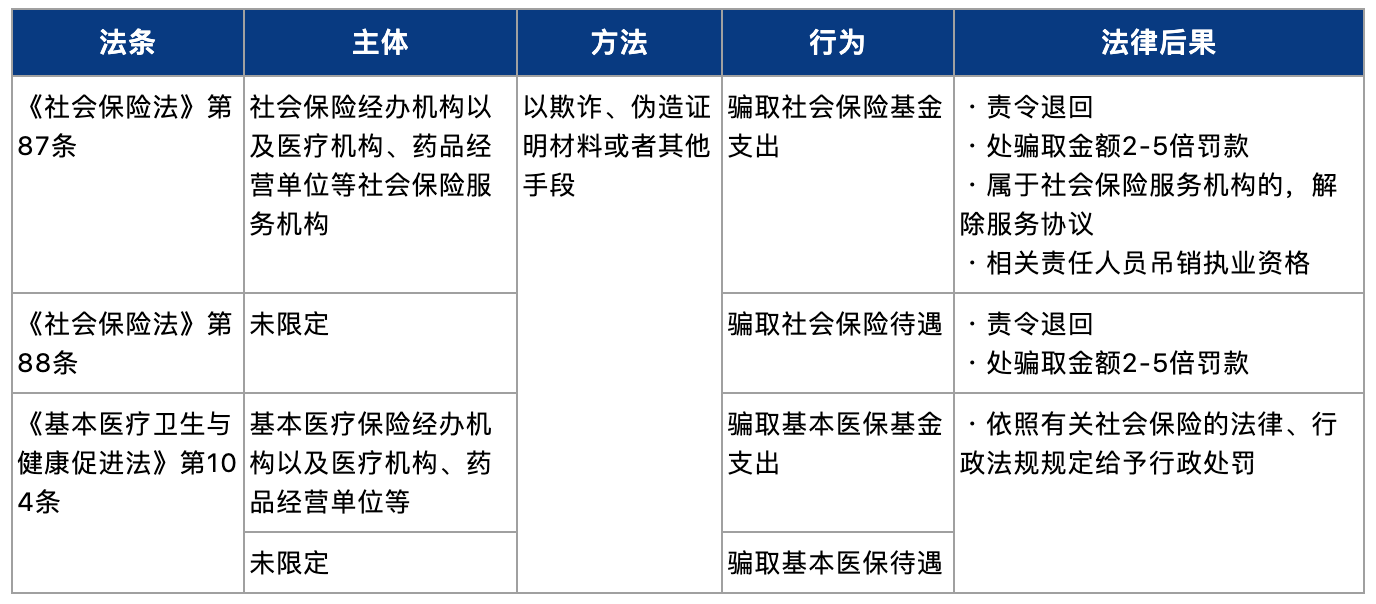
在行政法规层面,《医疗保障基金使用监督管理条例》进一步对上述规定进行了细化,将违法主体区分为医保经办机构、定点医药机构、个人三类,并进一步区分了一般的造成医保损失的行为和以骗取医保基金为目的的骗保行为。具体情况如下表所示:
值得探讨的是,对于定点医药机构以外的医药企业(如药品上市许可持有人)、检测机构等主体的员工存在医保诈骗行为,是否可能追究企业的行政责任,目前执法实践尚未明确,理论上存在不同的观点。有观点认为,由于《医疗保障基金使用监督管理条例》没有将上述医药企业、检测机构等列为违法主体,故只能追究相关个人的行政责任,而无法追究公司的行政责任;也有观点认为,由于《社会保险法》《基本医疗卫生健康促进法》未限定违法主体,因此可以依据上位法对相关公司进行处罚。由此可见,尚不能排除企业可能被追究行政责任的法律风险,建议相关企业持续关注执法动向。
二、医保诈骗执法趋势回顾
(一)案件数量多、涉案金额高、时间跨度长
从近年来骗保案件执法情况来看,医保诈骗执法存在如下特点。一是案件数量多。2023年6月9日,在国务院政策例行吹风会上,公安部有关负责人透露,2022年,全国共破获诈骗医保基金案件2682起,抓获犯罪嫌疑人7261人,打掉犯罪团伙541个,累计追缴医保基金10.7亿余元,联合惩处医药机构299个[3]。根据国家医保局公布的数据,2018年至2022年,医保部门查处违法违规违约定点医药机构数154.3万家次,追回医保资金771.3亿元,曝光典型案例24.5万件[4]。二是涉案及处罚金额高。2022年1月,北京市医保局对北京某医院骗保行为作出1.4亿元以上的罚款[5];2022年4月,国家医保局通报湖北省某医院骗保案件,退回医保基金超过2300万元,罚款超过5900万元[6]。三是调查涉及的时间跨度长:例如,上述提及的湖北省某医院骗保案件中,调查涉及的时间范围为2017年至2021年,长达5年;在山东单县村医朱某菊骗保案中,调查涉及的时间跨度为2016年至2021年,长达6年[7]。
(二)多部门联合监管持续发力
医保诈骗案件的查处涉及多个部门,其中:医保局负责行政案件的调查;公安、检察院、法院负责诈骗刑事案件的调查、起诉和审判;此外,卫健委负责对医疗机构及医务人员的医疗服务行为进行监管;市场监督管理局、药监局负责对相关企业进行监管;审计署负责加强医保基金监管相关政策落实情况跟踪审计;纪委监委负责对相关公职人员的责任进行调查处理。
近年来,相关文件一直强调加强行刑衔接工作机制,完善跨部门监管协作。2021年11月26日,国家医保局、公安部发布《关于加强查处骗取医保基金案件行刑衔接工作的通知》,要求切实加强查处骗取医保基金案件行刑衔接工作,明确查处骗取医保基金案件移送范围,规范查处骗取医保基金案件移送程序,健全查处骗取医保基金案件协作机制。2023年5月26日发布的《国务院办公厅关于加强医疗保障基金使用常态化监管的实施意见》进一步提出,“加强部门间数据共享和监测分析,强化案件线索通报,完善行刑衔接机制,健全重大案件同步上案和挂牌督办制度,积极开展部门联合执法,形成一案多查、一案多处的联合惩戒机制”,“完善部门间协同监管机制。加强医保部门与公安、财政、卫生健康、中医药、市场监管、药品监管等部门的贯通协同,推进信息互通共享,实现部门间线索互移、标准互认、结果互通。加强行政执法和刑事司法事前、事中、事后的有效衔接,依法严厉打击医保领域违法犯罪行为”。
(三)逐步探索加强医药企业责任监督
如上所述,在《医疗保障基金使用监督管理条例》中并未将定点医药机构以外的相关企业列为违法主体的范围,是否能够直接追究其行政责任尚不明确。2023年5月26日发布的《国务院办公厅关于加强医疗保障基金使用常态化监管的实施意见》提出:“对于未纳入医保协议管理,但其行为与医保基金使用密切相关、影响基金合理使用的机构等,要按照‘谁审批、谁监管,谁主管、谁监管’的原则,落实监管责任”,“建立健全信用管理制度。推进定点医药机构、医药企业、人员信用分级分类管理,探索建立医保基金监管告知承诺制,将履行承诺情况纳入信用记录,与监督检查频次、处罚裁量等挂钩……对失信医药企业,可按规定在医保目录准入、价格招采信用评价、医药集中采购、挂网资格等方面采取处置措施……。”虽然我们理解上述关于骗保的信用监管要求目前尚未落实在具体制度中,但表明有关部门正在探索将定点医药机构以外的相关企业纳入监管的范围。
(四)历年执法重点各有不同
近年来,每年国家医保局、公安部、国家卫健委均会开展打击欺诈骗保专项整治工作,提出当年的执法重点,每年的多部委发布的《纠正医药购销领域和医疗服务中不正之风工作要点》中也相应明确了打击骗保的重点。下表列举了近五年公开资料中打击骗保的重点工作:

三、医保合规高风险业务场景梳理
(一)行为监管:哪些行为需要严格禁止?
医保诈骗的行为方式多种多样,为管控合规风险,首先需要明确高风险行为的类型。根据相关公开案例,医药企业职工常见的涉及骗保案件的情况如下:
1. 篡改或伪造医学文书
根据《医疗保障基金使用监督管理条例》第四十一条,伪造、变造、隐匿、涂改、销毁医学文书、医学证明、会计凭证、电子信息等有关资料骗取医疗保障基金支出的行为属于典型的骗保行为。随着DTP药房、互联网医院、网售处方药、第三方医学检验机构(IVD、LDT)等行业的发展,患者的就医便利度得到了显著的提高,但是同时也产生了大量在医院体系外流转的处方、检测报告等医学文书,如果没有完善的防伪验证机制,就可能给违法者带来可乘之机,使得不符合医保报销条件甚至虚假的患者通过虚假的医学文书获得医保报销。从可能涉及的医学文书的类型来看,范围很广,可能包括处方、病历、病理报告、检测报告、影像学报告、出院小结等各类文书。从行为方式来看,既包括伪造,也包括变造(即对真实文书进行篡改,例如篡改),甚至还存在与医生、检测机构串通在未实际诊疗或检测的情况下直接出具符合医保报销条件的虚假医学文书的情况。近年来,医药企业的员工参与篡改、伪造医学文书的案例频发,例如某制药公司销售代表伪造电子肠镜检测报告,虚构患病事实,长期大量开取相关药品,被检察院提起公诉[8]。对此类现象,国家也在加强监管,规范检验检测市场。例如,2022年3月,《医疗机构检查检验结果互认管理办法》生效,规定了医疗机构检查检验结果互认规则、质量控制、支持保障、监督管理等管理工作,规范检查检验结果流转过程中的信息准确性。在《2023年纠正医药购销领域和医疗服务中不正之风工作要点》中,也重点提及了“第三方医学检验机构”、“强推基因检测或院外购药等第三方服务”等内容,加强对医学检验的监管。
2. 违规使用他人医保卡
根据《医疗保障基金使用监督管理条例》第四十一条,使用他人医疗保障凭证冒名就医、购药的,属于另一种常见的骗保情形。从公开案例来看,有部分药企职工存在使用他人医保卡,购买本公司药品或其他药品的骗保行为。从医保卡的来源来看,有的是来自自己的亲朋好友,有的是医药代表协助患者办理医保报销过程中获取的医保卡,有的甚至是通过收购、提供好处费的方式大量收集患者医保卡。例如,上海市人民检察院公布的一个案例中,某医药代表丁某按照卡内余额六折的价格收集医保卡,用于购配本公司的药品并销售给下家,该医药代表和其他涉案人员被判决构成非法经营罪,判处有期徒刑七个月至拘役六个月不等的刑罚,并处2万元至1万元不等的罚金[9]。因此,建议企业避免员工与患者的不当接触,降低相关风险。
3. 与医生、药店职工串通骗保
医保报销往往涉及多方主体,贯穿医生处方、药师审方、医保报销材料审核等多个环节,因此骗保行为可能涉及与医生、DTP药房串通合谋骗保。例如,在辽宁省判决的一则案例中,某医院院长黄某按照每张卡200元好处费给某药企职工杨某为其提供医保卡,该药企职工以非法获利为目的,在明知该医院院长黄某冒用学生医保卡在该医院办理虚假住院,骗取医保基金的情况下,多次为其提供医保卡,该药企职工被判决构成诈骗罪,判处有期徒刑4年,并处罚金人民币15万元[10]。又如,江西省医保局公布的一则案例中,某市的某定点连锁药店在知情的情况下收取某医药公司医药代表提供的虚假处方,虚假销售45盒某胃癌药品,协助医药代表骗取医保基金,该医药代表被移送公安机关处理[11]。因此,一方面,建议企业规范员工与相关主体的接触行为,另一方面,由于涉及与外部主体的串通共谋,医保诈骗过程中也可能存在商业贿赂等其他违法行为,也需要特别关注。
(二)人员梳理:哪些岗位可能存在骗保风险?
医保合规管理需要抓住“关键少数”,识别不同岗位、职责的潜在骗保风险,合理分配合规监控资源。根据我们的经验,可以重点关注下列人员的相关合规风险:
1. 可能受到业绩激励的员工
我们注意到一些公开的药企员工涉及骗保的案例中,提及涉案人员骗保的动机包括为了完成业绩指标,进而获取业绩奖金。例如在上述上海市人民检察院公布的案例中,就提及医药代表收集医保卡骗保“既赚了外快又完成了单位业绩指标”[12]。北京市医保局公布的一则案例中,某医药公司代表为完成指标业绩在定点医疗机构拿自己及配偶社保卡开取其所在公司药物给亲戚[13]。因此,企业可以重点加强业绩奖金受销量影响的岗位的医保合规管理,此类岗位通常包括销售、商务等岗位。以医药代表为例,虽然不同公司情况各异,但是通常其工资组成包括基本工资、行为奖金(拜访、合规等)、业绩奖金(达成率、增长率等)等多个部分,因此,药品销量的增加在一定程度上可以增加医药代表的业绩奖金。过高的指标压力或者业绩奖金激励可能对员工产生不当的诱导效应,可能诱发骗保等多种违规行为(还可能涉及商业贿赂、流向造假等违规事项)。为避免此类风险,建议相关企业避免将奖金与销量直接挂钩,设置多重的奖金激励标准,增加合规表现、学术推广行为的比重,同时也需要注意在实际管理中,是否存在以其他形式给医药代表过高业绩压力的不当行为,例如通过言语贬低、调岗、辞退等对医药代表施压要求其完成业绩等。此外,从风险排查的角度,也可以通过分析员工业绩达成数据,从业绩达成异常激增等情形识别潜在风险。
2. 可能接触到患者、检测机构工作人员、医生、药店销售人员及药师的员工
此外,如上所述,骗保可能涉及与患者、检测机构工作人员、医生、药店销售人员及药师的共谋或串通,因此也需要关注在工作过程中有可能接触到上述主体的员工。除医药代表工作中经常需要在医院进行学术推广外,一般药企的零售部门、市场部门、医学部门等部门的员工也可能与在工作中接触到上述主体。建议企业梳理不同岗位员工的工作职责,摸排风险,明确相应岗位的禁止性规定。
(三)产品盘点:哪些产品需要重点关注?
不同产品本身也可能有不同的骗保风险,建议梳理公司现有的医保产品,有的放矢,对风险高的产品重点关注。
1. 医保用量较高的药品
从医保控费的角度,医保部门更关注医保用量较高的药品的骗保风险,本次《关于医保领域打击欺诈骗保专项整治工作的通知》附件1列举了2022年医保结算费用排名靠前重点药品耗材,其中西药、中药、中药饮片、耗材各30种。建议名单中产品相关企业重点关注相关产品。
2. 价格较高的药品
从动机来看,骗保的动机主要包括牟利、缓解用药经济负担等,因此价格高昂的药品更可能成为骗保的目标。医保目录中,特别是“协议期内谈判药品”通常是独家药品,技术较先进,研发成本较高,通过医保谈判大幅降价后价格可能仍然相对较高,主要包括单克隆抗体、免疫治疗药品、小分子靶向药等药品,也建议企业特别关注类似产品的医保诈骗风险。
3. 涉及特殊检测报告的药品
根据国家卫健委发布的《新型抗肿瘤药物临床应用指导原则(2022年版)》,对于明确作用靶点的药物,须遵循靶点检测后方可使用的原则,不得在未做相关检查的情况下盲目用药。部分药品的诊疗、医保报销涉及特殊的检测报告,此类产品可能涉及篡改检测报告的风险,建议相关企业关注。
4. 说明书适应症与医保支付范围存在差异的药品
根据《基本医疗保险用药管理暂行办法》第二十三条,基本医疗保险基金支付的药品费用应当符合药品法定适应症及医保限定支付范围。医保限定支付范围包括限制患者类型、限制适应症、限制支付保险类型、限用药线数、限医疗机构级别、限发病时间、限使用时段(如手术前后)等情况。根据《医师法》第二十九条,在尚无有效或者更好治疗手段等特殊情况下,医师取得患者明确知情同意后,可以采用药品说明书中未明确但具有循证医学证据的药品用法实施治疗。由此可见,在实际临床用药过程中,药品使用的范围从大到小包括三种类型:即超说明书用药、说明书适应症内用药、医保限定支付范围内用药,其考虑因素、决定主体、医保报销情况如下表所示:
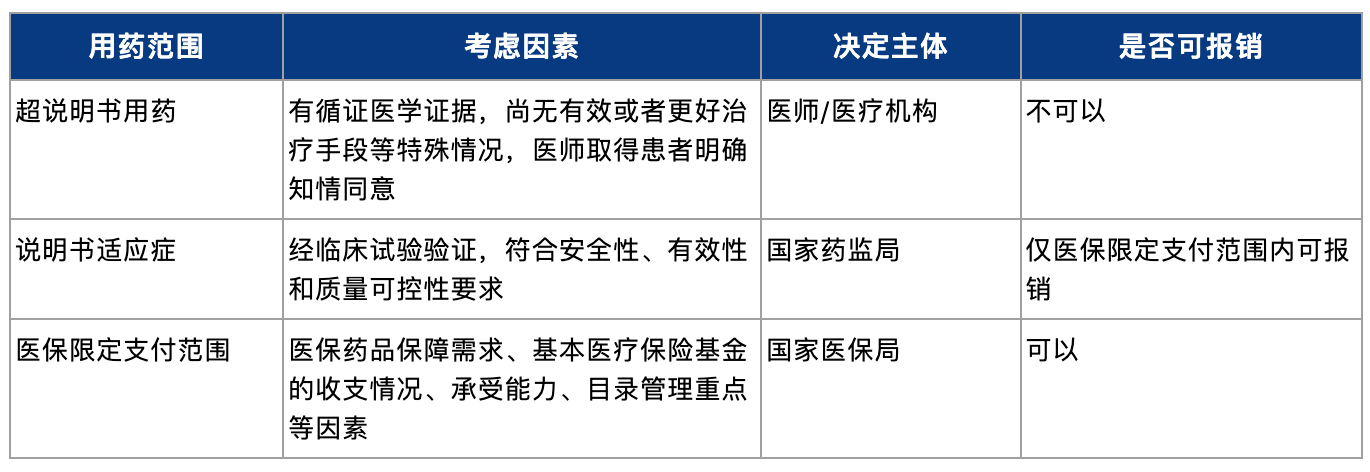
在上述情况下,如果某一产品具有潜在的超说明书用药的用途,或者说明书适应症尚未完全纳入医保限定支付范围,此时可能会存在通过篡改医学文书等方式使得不符合医保限定支付范围的患者可以医保报销的风险。
(四)合作梳理:合作项目是否存在监管漏洞?
出于提高诊疗可及性、降低患者负担等目的,药企可能会通过赞助或委托第三方开展一些合作项目,例如检验检测、慈善赠药、患者教育、互联网医院、商业保险、陪诊随访等项目。一方面,这些合作项目可以增加患者福利,促进诊疗观念的规范化,另一方面,这些项目也可能会导致药企员工(无论是否符合公司规定)有机会参与到患教、检测、诊疗、复诊、支付等用药环节,并在相关环节中接触到患者、检测机构、药店等相关主体,代替患者进行相关的申请或者自行伪造相关医学文书,从而产生医保诈骗风险。在开展类似项目时,建议企业采取如下措施管控骗保风险:
-
通过协议、工作守则等方式,明确各方职责、工作范围以及禁止性规定。特别是对于赞助、公益捐赠等项目,对于发起方、赞助方、实施方职责应当进行明确的区隔,赞助方应避免实际参与或干预项目的执行,以保证项目的公益性。对于各方人员之间的接触、信息传递,也应作出明确的限制。
-
梳理项目流程,避免员工“越俎代庖”风险。对于一些需要患者申请参与的项目,项目流程应当具有实操性,需要确认合作方具备足够的人力资源覆盖以执行项目、确保项目流程可以由医生患者自行操作、设置身份核验机制等,避免实际操作中与项目设计存在差异。
- 加强审计和数据监控。建议在相关协议中明确审计条款,通过定期或不定期审计或监控的方式,对于某一时间某一地点高频参与项目、同一账号多次参与项目等异常数据及时识别,予以处理。
四、结语
医保基金是人民群众的“看病钱”、“救命钱”,随着国家医保基金监管日益加强,企业应当注意加强管控医保合规风险,密切关注立法和执法动向,从行为、人员、产品、项目多个维度对自身业务场景进行全面梳理,完善合规管理制度,及时识别合规风险。
注释:
[1] 上海市第二中级人民法院,(2022)沪02刑终84号判决书,2022年2月23日。
[2] 广西壮族自治区柳州市柳南区人民法院,(2019)桂0204刑初479号判决书,2020年4月26日。
[3] 中华人民共和国国务院新闻办公室:《国新办举行加强医疗保障基金使用常态化监管国务院政策例行吹风会图文实录》,http://www.scio.gov.cn/32344/32345/49553/50021/tw50023/Document/1742620/1742620.htm
[4] 国家医疗保障局:《全国医疗保障工作会议在京召开》,http://www.nhsa.gov.cn/art/2023/1/13/art_14_10045.html
[5] 北京市医疗保障局,京医保执法罚字[2021]第008号行政处罚决定书,2022年1月27日。
[6] 国家医疗保障局:《关于对湖北省某医院开展专项飞行检查的情况通报》,http://www.nhsa.gov.cn/art/2022/4/20/art_14_8122.html
[7] 单县人民政府:《通报》,http://www.shanxian.gov.cn/10087/8a1af4577d6741fa017d765d386b008c/1473643801615667200.html
[8] 福建省泉州市丰泽区人民检察院,泉丰检一部刑诉〔2020〕63号起诉书,2020年4月10日。
[9] 上海市人民检察院:《“药贩子”盯上了闲置的医保卡》,http://www.shfengxian.jcy.gov.cn/xwdt/yasf/71179.jhtml
[10] 见辽宁省锦州市中级人民法院,(2020)辽07刑终165号判决书,2020年11月2日。
[11] 江西省医疗保障局:《以案释法 | 药店用虚假处方销售药品,欺诈骗保受处罚》,http://ybj.jiangxi.gov.cn/art/2022/4/14/art_47566_3922335.html
[12] 上海市人民检察院:《“药贩子”盯上了闲置的医保卡》,http://www.shfengxian.jcy.gov.cn/xwdt/yasf/71179.jhtml
[13] 北京市朝阳区人民政府:《关于朝阳区2023年第2期典型案例曝光的通知》,http://www.bjchy.gov.cn/affair/ybdtgs/4028805a87c621a20187c6bfe83100a1.html